Helseatlas for fødselshjelp
Hovedfunn fra Helseatlas for fødselshjelp er oppsummert under. Oppsummeringene inneholder også en kort beskrivelse av pasientutvalgene. Det gis videre informasjon om befolkningens bruk i geografiske områder (opptaksområder). Befolkningens bruk måles som antall hendelser pr. 1 000 innbyggere eller som andeler av pasientene som får en gitt tjeneste. Variasjonen i bruk mellom de geografiske boområdene er kort kommentert.
Les mer: flere resultater og analyser finnes i rapporten.
Fødsler i Norge
Det var stor forskjell på de ulike opptaksområdene med tanke på antall fødsler pr år. Andel fødsler med ulike risikofaktorer var forholdsvis lik i de ulike opptaksområdene. Alder ved første fødsel og andel førstegangsfødende var høyest i Oslo. Oslo har også lavest andel overvektige og høy andel fødende som selv var født utenfor Norge.
Om fødslene
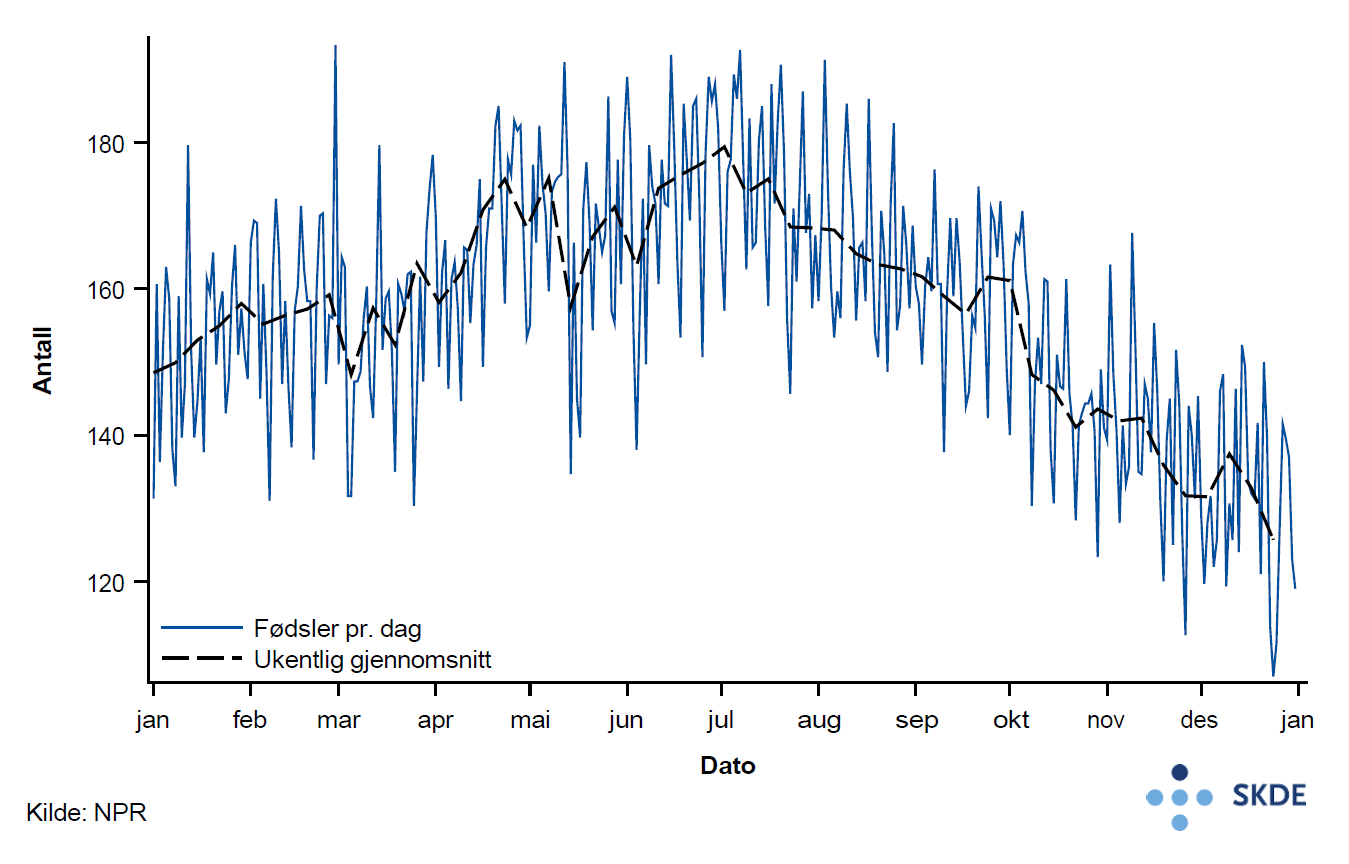
I treårsperioden vi studerer i atlaset (2015–2017) var det i gjennomsnitt registrert 58 198 fødsler pr. år i MFR hvorav 57 572 (98,4 %) er med i Helseatlas for fødselshjelp. Det var flest fødsler blant kvinner bosatt i opptaksområdene Bergen og Akershus (ca5 400 pr. år) og færrest i opptaksområdene Helgeland og Finnmark (ca 750 pr. år). Det var flest fødsler i perioden april – august, og færrest omkring årsskiftet. I juli var det gjennomsnittlig 173 fødsler pr. dag og i desember var det gjennomsnittlig 131 fødsler pr. dag. Variasjonene fra dag til dag var imidlertid betydelige.
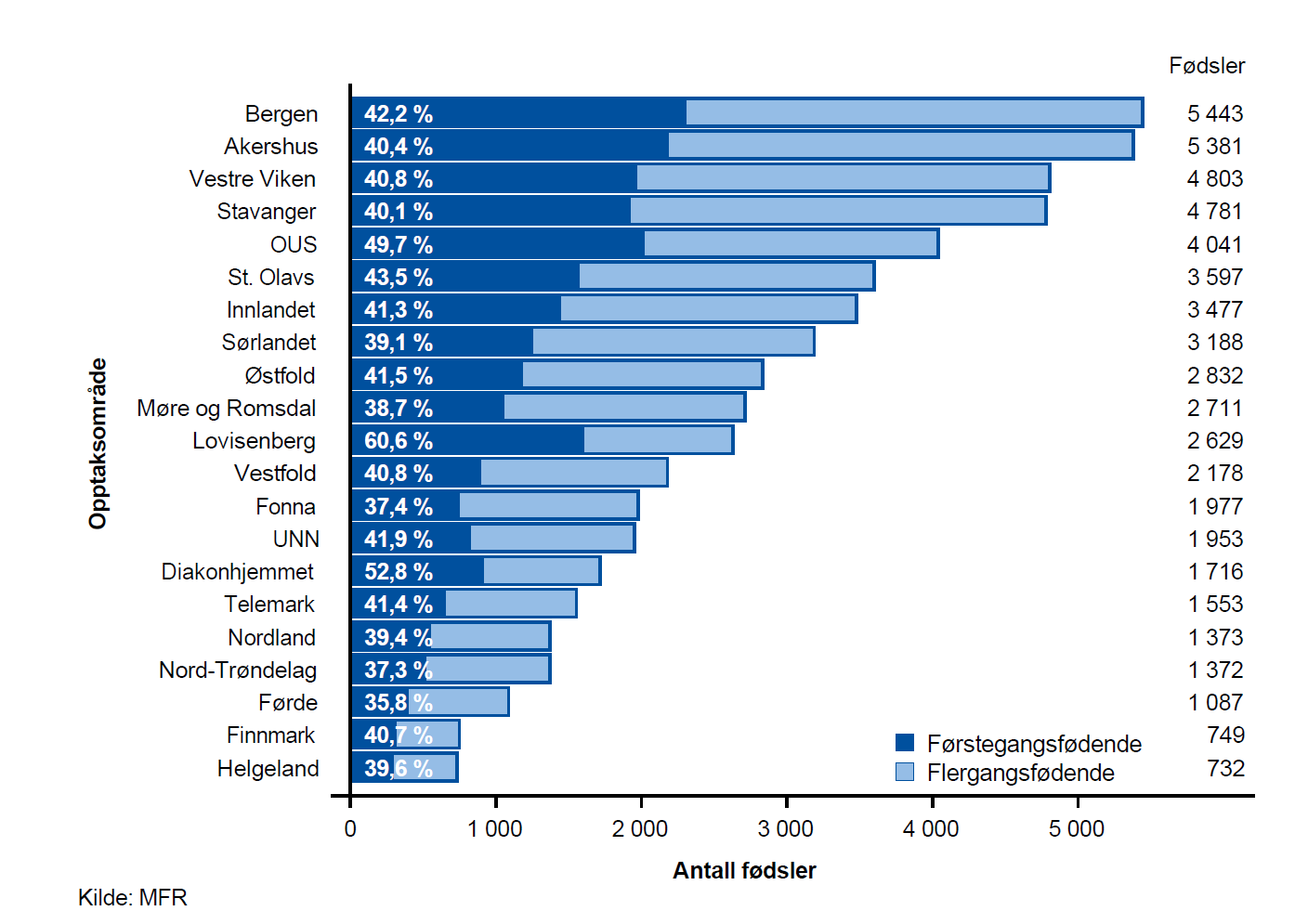
Flerlinger
Andelen fødsler hvor det ble født to eller flere barn (flerlinger), var 1,6 % på landsbasis. Andelen flerlingefødsler anses som likt geografisk fordelt i Norge.
Seteleie
Til tross for noe variasjon fra år til år innad i opptaksområdene, ser det ut til at andelen fødsler hvor barnet lå i seteleie var litt høyere iopptaksområdene til sykehusene i Oslo-området enn i resten av landet.
Premature
På landsbasis skjedde 5,4 % av alle fødsler før svangerskapsuke 37 (data ikke vist). Andelen varierte fra 4,5 % til 6,7 % mellom opptaksområdene med en del variasjon fra år til år innad i hvert opptaksområde. Dette tyder på at andelen fødsler før svangerskapsuke 37 er omtrent lik i hele Norge.
Om mødrene
Alder ved første fødsel
Gjennomsnittsalderen ved første fødsel varierte fra 26,7 år til 31,9 år mellom opptaksområdene. Kvinner bosatt i Oslo-området var betydelig eldre ved første fødsel enn kvinner bosatt i andre deler av landet.
Overvekt
Ved svangerskapets start hadde hhv. 29,9 % av førstegangsfødende og 37 % av flergangsfødende en kroppsmasseindeks (KMI) på 25 kg/m2 eller mer. For en forholdsvis stor andel av de fødende mangler informasjon om KMI før svangerskapet. Dermed er tallene for andel overvektige i de ulike opptaksområdene ikke nødvendigvis sammenliknbare. Til tross for dette kan det se ut som at andelen overvektige er noe lavere for kvinner bosatt i opptaksområdene i Oslo enn i landet forøvrig.
Mors fødeland
Rundt tre av ti kvinner som fødte barn i Norge i 2015–2017, var ikke selv født i Norge. På landsbasis var 28,9 % av førstegangsfødende og 29,6 % av flergangsfødende født i utlandet. Blant førstegangsfødende varierte andelen født i utlandet fra omlag 20 % i opptaksområdet Nord-Trøndelag til nær 40 % i opptaksområdet Akershus. Blant flergangsfødende var mer enn 40 % av de fødende i opptaksområdene Lovisenberg, Akershus og OUS født i utlandet.
Svangerskapsomsorg
Svangerskapsomsorgen har som formål å forebygge alvorlige komplikasjoner og sykdom hos mor og barn. Ansvaret ligger hovedsakelig hos primærhelsetjenesten, og den gravide velger om kontrollene skal gjøres av jordmor eller lege. Spesialisthelsetjenesten ivaretar ultralydundersøkelser, oppfølging av kompliserte svangerskap og kontroller etter uke 40.
Bakgrunn
Friske gravide tilbys et basisprogram med åtte svangerskapskontroller. Oppfølgingen blir tettere om sykdom eller risikofaktorer avdekkes.
Svangerskapskontrollene tidlig i svangerskapet kartlegger forhold som kompliserende sykdommer, arvelige sykdommer, erfaringer knyttet til tidligere graviditet og fødsel, bruk av medikamenter, tobakk og alkohol samt psykososiale belastninger. Hensikten med de senere svangerskapskontrollene er å følge mor og barns helse og utvikling. Blant annet måles blodtrykk, urinen undersøkes og veksten av fosteret følges.
Resultater
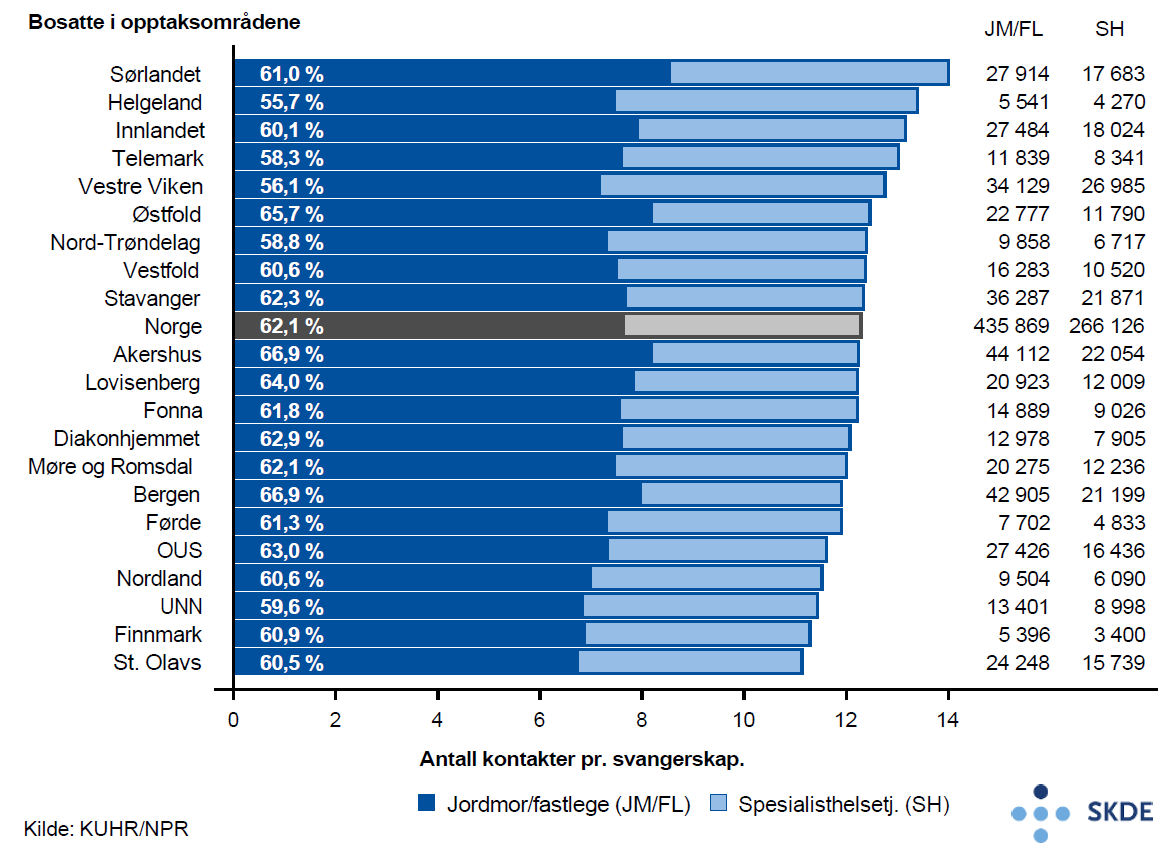
I perioden 2015–2017 ble det årlig gjennomført nærmere 700 000 svangerskapskontroller i primærhelsetjenesten (ca. 60 %) og spesialisthelsetjenesten (ca. 40 %). Nasjonalt hadde gravide kvinner i gjennomsnitt ca. 12 svangerskapskontroller, fordelt på omlag 3 hos fastlege/legevakt, 4hos kommunal jordmor og 5 i spesialisthelsetjenesten. Opptaksområdet Sørlandet skilte seg ut med totalt 14 svangerskapskontroller pr. svangerskap. For øvrig var det lite geografisk variasjon.
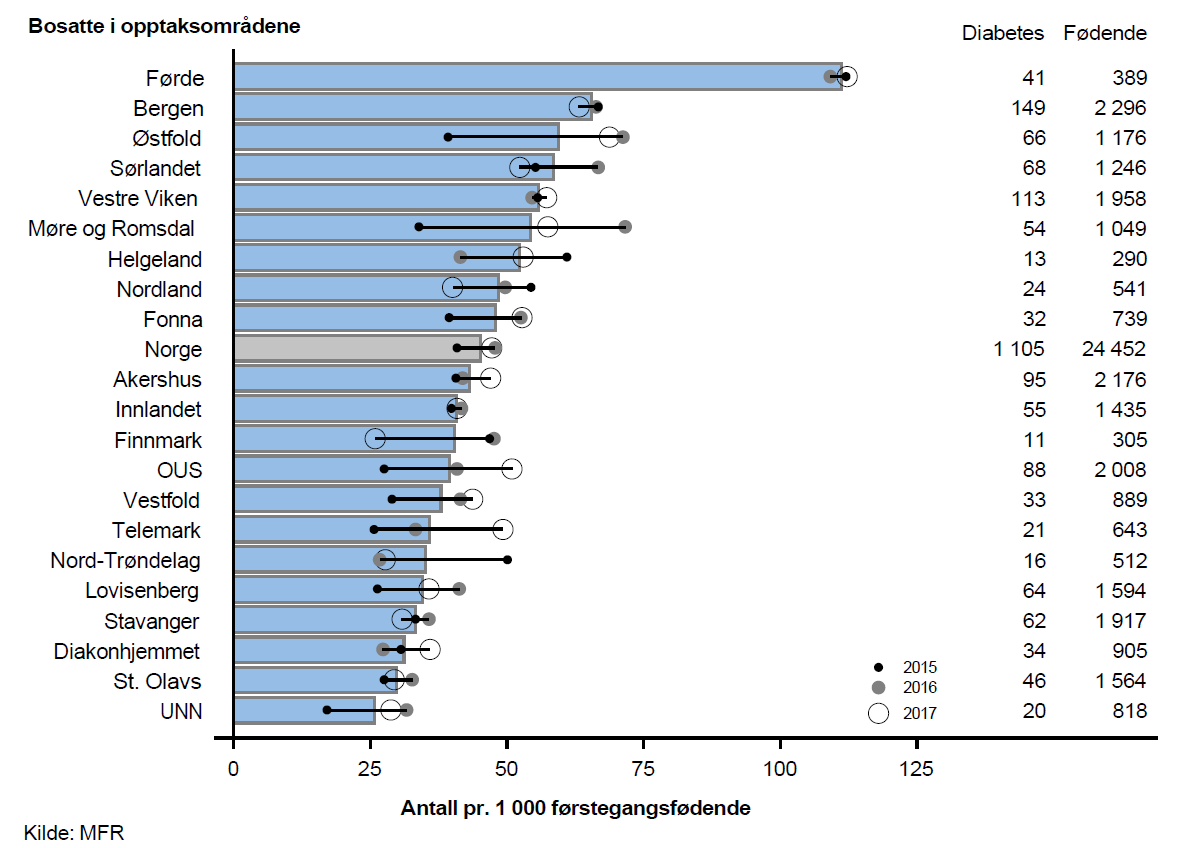
Det var stor geografisk variasjon i bruken av diagnosen svangerskapsdiabetes, og opptaksområde Førde utmerket seg spesielt med høye rater både for førstegangs- og flergangsfødende (flergangsfødende kun vist i rapport). Over fire ganger så mange pr. 1 000 førstegangsfødende bosatt i opptaksområdet Førde fikk diagnosen svangerskapsdiabetes som i opptaksområdet UNN. Ser man bort fra opptaksområdet Førde, var variasjonen mer moderat, men fortsatt betydelig.
Kommentar
Det var lite variasjon i antall svangerskapskontroller mellom bosatte i de ulike opptaksområdene. I utgangspunktet skal rutinemessig ultralydundersøkelse i uke 17–19 samt kontroller 7–9 dager etter termin gjøres i spesialisthelsetjenesten. I tillegg kommer oppfølging av enkelte gravide med behov for tilleggskonsultasjoner.
Et gjennomsnitt på 5 konsultasjoner i spesialisthelsetjenesten for alle gravide antyder en noe høyere aktivitet i spesialisthelsetjenesten enn forventet.
Det var påfallende stor variasjon i bruk av diagnosen svangerskapsdiabetes, der opptaksområdet Førde skilte seg ut med svært høy rate. Befolkningssammensetningen i de ulike opptaksområdene kan ikke forklare forskjellene. Ulik etterlevelse av daværende nasjonale retningslinjer og varierende rapportering til MFR kan være forklaringer.
Igangsetting av fødsel
Noen ganger vil det være ønskelig å sette i gang vaginal fødsel. Dette gjelder vanligvis kvinner som har gått over termin, eller dersom det er andre medisinske forhold som gjør at en vil ha barnet ut før den naturlige spontane fødselen starter. Slik kunstig igangsetting kalles gjerne induksjon av fødsel.
Bakgrunn
De vanligste årsakene til igangsetting av fødsel er svangerskap 7-9 dager over termin, tvillingsvangerskap, svangerskapsforgiftning, diabetes eller vannavgang som ikke har resultert i rier i løpet av ett døgn. Fødselen forsøkes igangsatt på flere ulike måter. Valg av metode avhenger av fødeinstitusjonens prosedyre for igangsetting, modenheten i livmorhalsen og tidligere fødsler. Hvis forsøk på å sette i gang fødsel ikke fører frem, vurderes keisersnitt.
Resultater
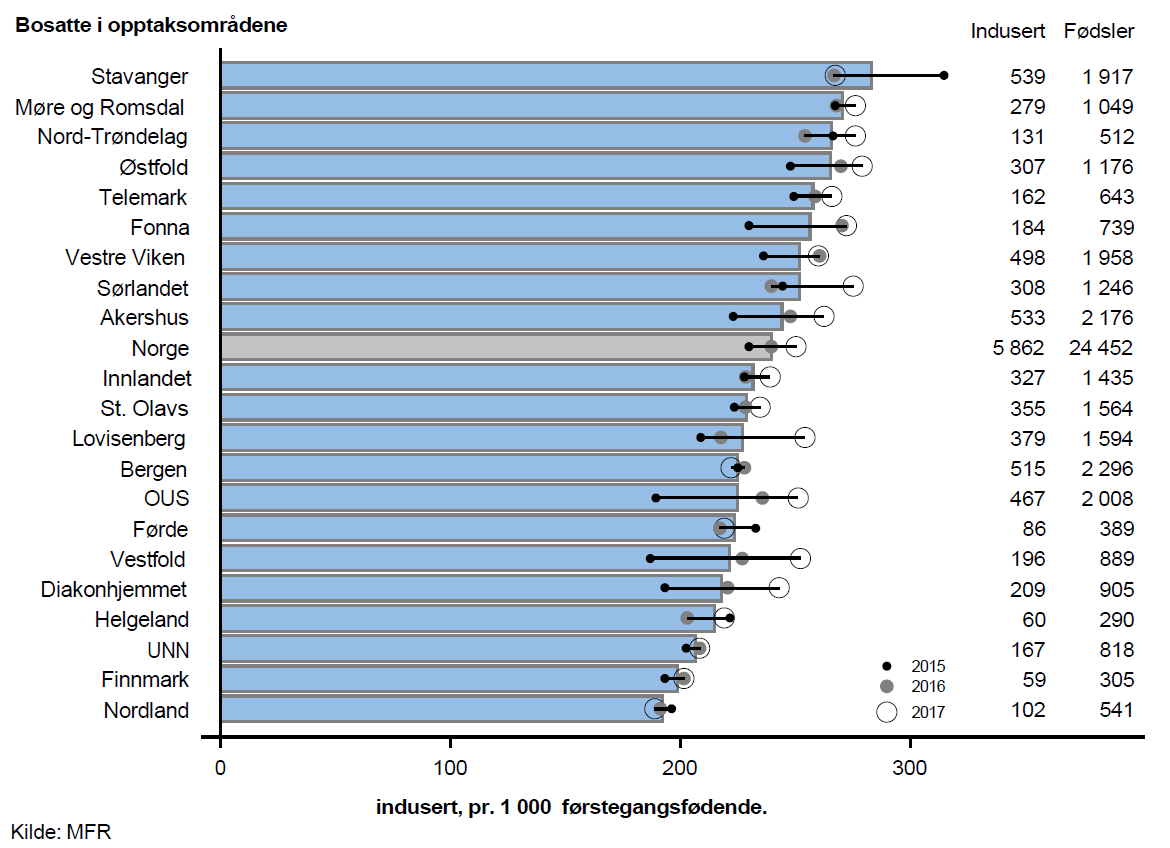
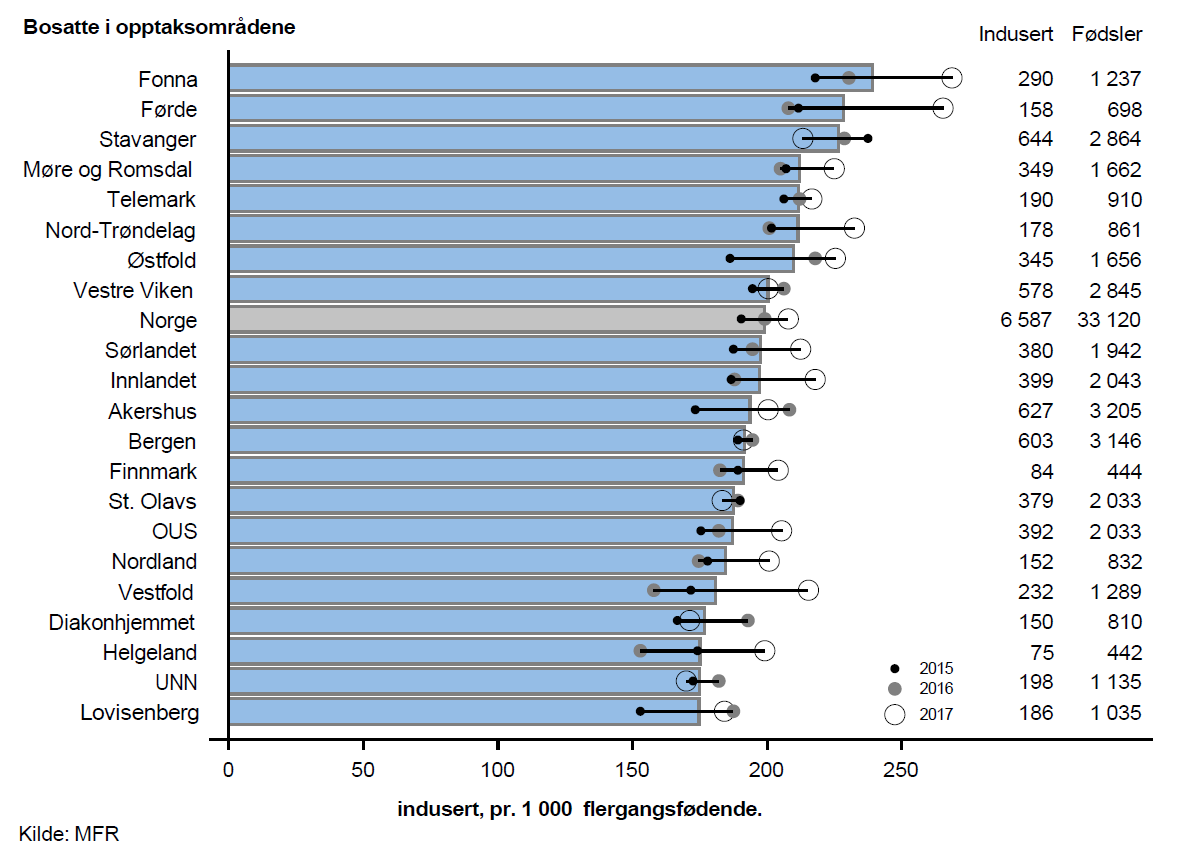
I perioden 2015–2017 fikk årlig omlag 5 900 førstegangsfødende og 6 600 flergangsfødende igangsatt fødselen. Dette tilsvarer omlag 24 % av de førstegangsfødende og 20 % av de flergangsfødende. Figurene under viser antall igangsatte fødsler pr. 1 000 fødsler for førstegangsfødende og flergangsfødende.
Det var lite geografisk variasjon og høyeste rate var rundt 40 % høyere enn laveste rate. Det var klar samvariasjon mellom bruk av induksjon hos førstegangsfødende og bruk av induksjon hos flergangsfødende; de opptaksområdene som hadde de høyeste ratene for førstgangsfødende er i all hovedsak blant de opptaksområdene som hadde de høyeste ratene for flergangsfødende. Nasjonalt er det en tydelig økning i bruk av induksjon i perioden.
Kommentar
Veileder i fødselshjelp (2014) gir klare anbefalinger for induksjon av fødsel. Til tross for dette viser funnene noe systematisk geografisk variasjon utover tilfeldig variasjon. Dette kan skyldes at det for enkeltpasienter er rom for skjønnsmessige vurderinger og at det er variasjon i kultur og praksis mellom ulike fødesteder.
Andel fødsler med induksjon har økt nasjonalt fra 16 % til 22,5 % fra 2009 til 2017. Dette kan skyldes endret praksis, men kan også forklares utfra et økende behov som f.eks. økende forekomst av svangerskapsdiabetes. Funnene tyder i all hovedsak på at retningslinjene er fulgt.
Den geografiske variasjonen var såpass beskjeden at det ikke er grunnlag for å karakterisere variasjonen som uberettiget.
Epidural som smertelindring
Mange kvinner vil beskrive smertene ved fødsel som de sterkeste de har opplevd. Bedre smertelindring kan være ett tiltak som kan reduserer fødselsangst og ønske om keisersnitt i neste svangerskap. Epidural smertelindring er en effektiv behandling av fødselssmerter.
Bakgrunn
Et epiduralkateter, som er en tynn liten plastslange, settes inn ved hjelp av en nål mellom to ryggvirvler i korsryggen og blir liggende i ryggkanalen til fødselen er over. Kvinnen vil fortsatt kjenne riene og deltar aktivt i fødselen, men smertetoppene forsvinner.Det er jordmor i samråd med den gravide som vurderer behovet for epiduralbedøvelse, og det konfereres alltid med vakthavende fødselslege. Anestesilege legger kateteret.
I noen tilfeller vil epiduralbedøvelse anbefales av medisinske grunner som seteleie, flerlingefødsel, svangerskapsforgiftning og høy KMI. Epiduralbedøvelse kan gi komplikasjoner som forlenget fødsel og hyppigere bruk av instrumentell forløsning.I tiden etter fødselen kan mor få forbigående symptomer som nummenhet i beina og hodepine.
Resultater
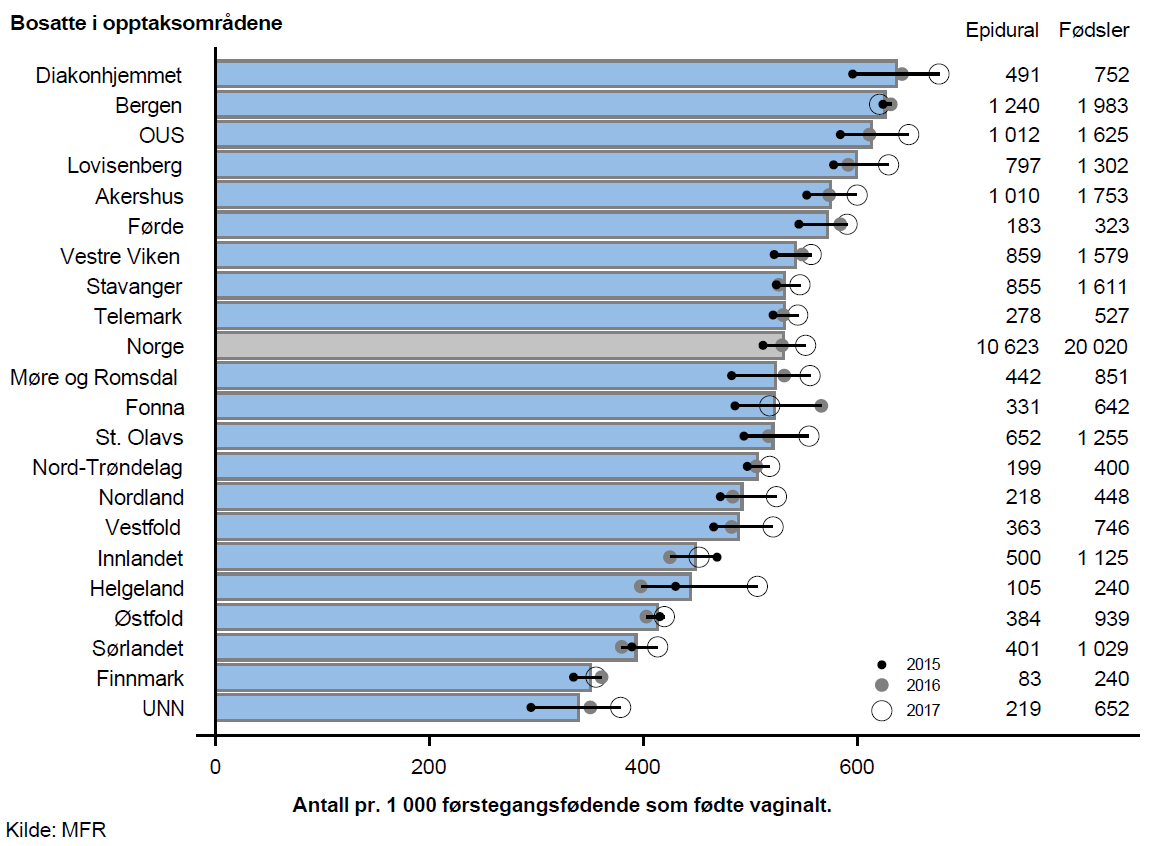
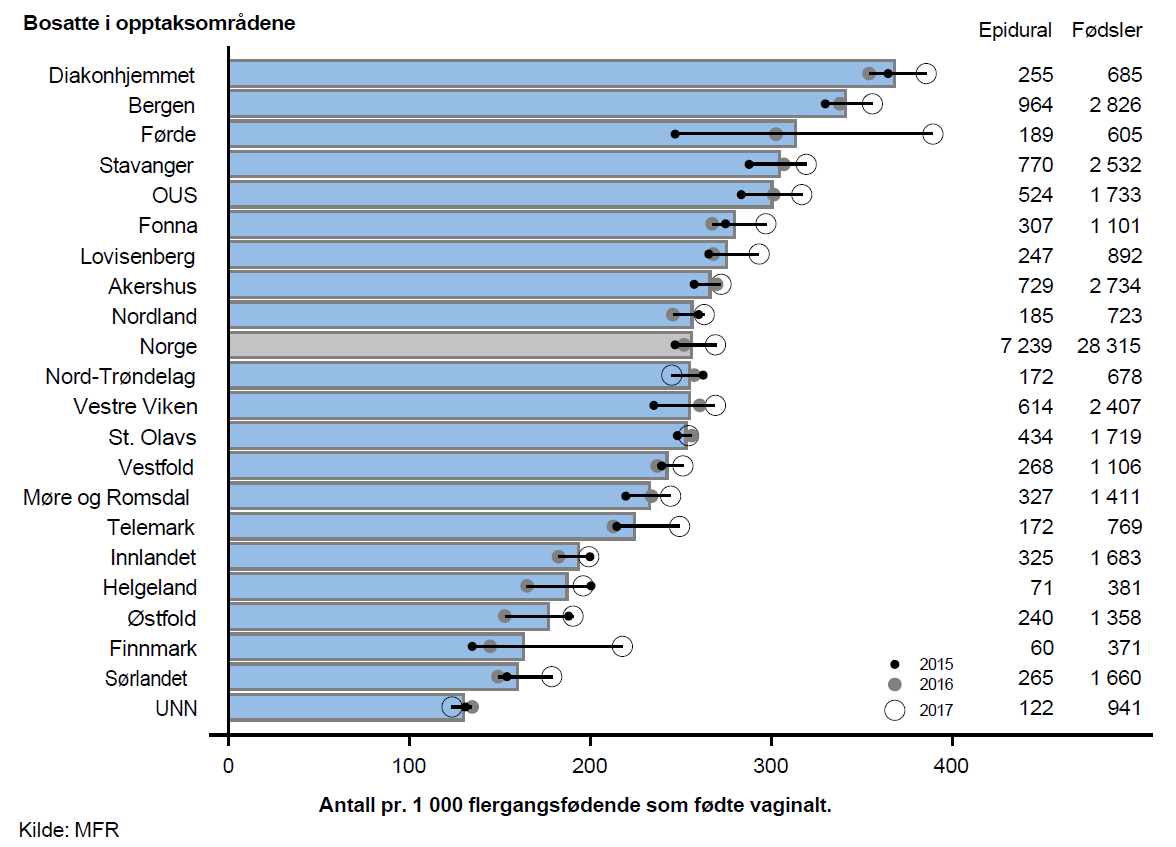
I 2015–2017 fikk omlag halvparten av førstegangsfødende som fødte vaginalt (ca. 10 000 pr. år) og omlag en fjerdedel av flergangsfødende (ca. 7 200 pr. år) epidural smertelindring.
Det var moderat geografisk variasjon i bruk av epidural for førstegangsfødende som fødte vaginalt. Av førstegangsfødende bosatt i opptaksområdene Diakonhjemmet og Bergen var det nesten dobbelt så mange pr. 1 000 fødsler som fikk epidural sammenliknet med opptaksområdene UNN og Finnmark.
Den geografiske variasjonen i bruk av epidural for flergangsfødende som fødte vaginalt var større enn for førstegangsfødende. Av de bosatte i opptaksområdet Diakonhjemmet var det nesten tre ganger så mange pr. 1 000 fødsler som fikk epidural sammenliknet med bosatte i opptaksområdetUNN.
Det var klar samvariasjon mellom bruk av epidural ved vaginal forløsning blant førstegangsfødende og flergangsfødende; opptaksområdene med de høyeste ratene for førstegangsfødende er i all hovedsak blant opptaksområdene med de høyeste ratene for flergangsfødende (vist i rapport).
Kommentar
Variasjonen i bruk av epidural var moderat for førstegangsfødende og stor for flergangsfødende. Variasjon i befolkningssammensetning, hovedsakelig knyttet til forekomsten av overvekt og andelen risikofødsler, kan ikke forklare den observerte variasjonen.
Samvariasjon mellom bruk av epidural for førstegangsfødende og flergangsfødende indikerer at variasjonen kan være knyttet til praksisvariasjon. Ulikheter i tilgang på anestesilege, rådgivning ogpasientpreferanser kan muligens forklare variasjonen. Variasjonen er samlet sett så stor og systematisk at den anses som uberettiget.
Klipping (episiotomi)
Muskulaturen og vevet rundt skjeden og endetarmsåpningen er elastisk og tøyer seg under fødsel. Hvis barnet fødes raskt, oppnås ikke maksimal tøyning av vevet. Ved vaginal setefødsel eller ved instrumentell forløsning trengs mer plass. Da legges som oftest et klipp, en såkalt episiotomi som må sys etterpå. Også andre situasjoner kan gjøre klipping nødvendig. Klipping skal hindre skade på lukkemuskelen til endetarmen, men dette er ikke vitenskapelig bekreftet.
Bakgrunn
På 1960-tallet var klipping mer regel enn unntak, særlig hos førstegangsfødende. Siden den gang har hyppigheten falt da det vitenskapelige grunnlaget for nytten av klipping ikke har vist seg å være tilstede. I følge Medisinsk fødselsregister ble det utført ca. 200 klippinger pr. 1 000 fødsler i 2000 mot 170 i 2017.
Raten for klipping stiger med volumet av fødsler i fødeinstitusjonene. Det er lavest rate i institusjoner med under 500 fødsler i året og høyest i institusjoner med over 3 000 fødsler i året. En spontan rift (grad 1-2) gror ofte raskere, er mindre smertefull og gir gjerne færre langtidsplager enn klipping.
Resultater
I perioden 2015–2017 ble omlag 7 300 førstegangsfødende og 2 300 flergangsfødende hvert år klippet i forbindelse med vaginal fødsel. Dette tilsvarer 36,5 % av alle førstegangsfødende og 8,3 % av alle flergangsfødende som fødte vaginalt.
Klipping ble utført på nær dobbelt så mange pr. 1 000 førstegangsfødende bosatt i opptaksområdet Telemark som blant bosatte i opptaksområdet Førde.
For flergangsfødende som fødte vaginalt var variasjonen enda litt større. Klipping ble utført på over dobbelt så mange pr. 1 000 fødende bosatt i opptaksområdet Møre og Romsdal sammenliknet med opptaksområdet St. Olavs.
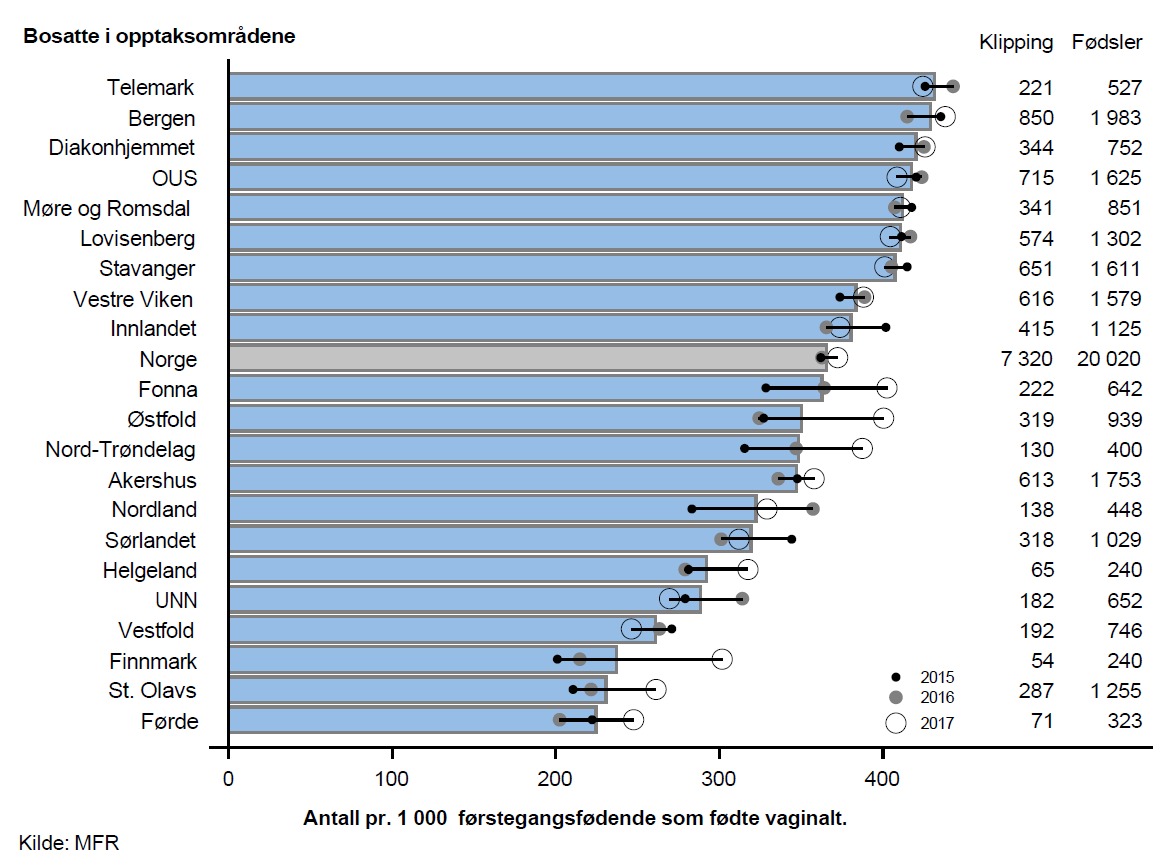
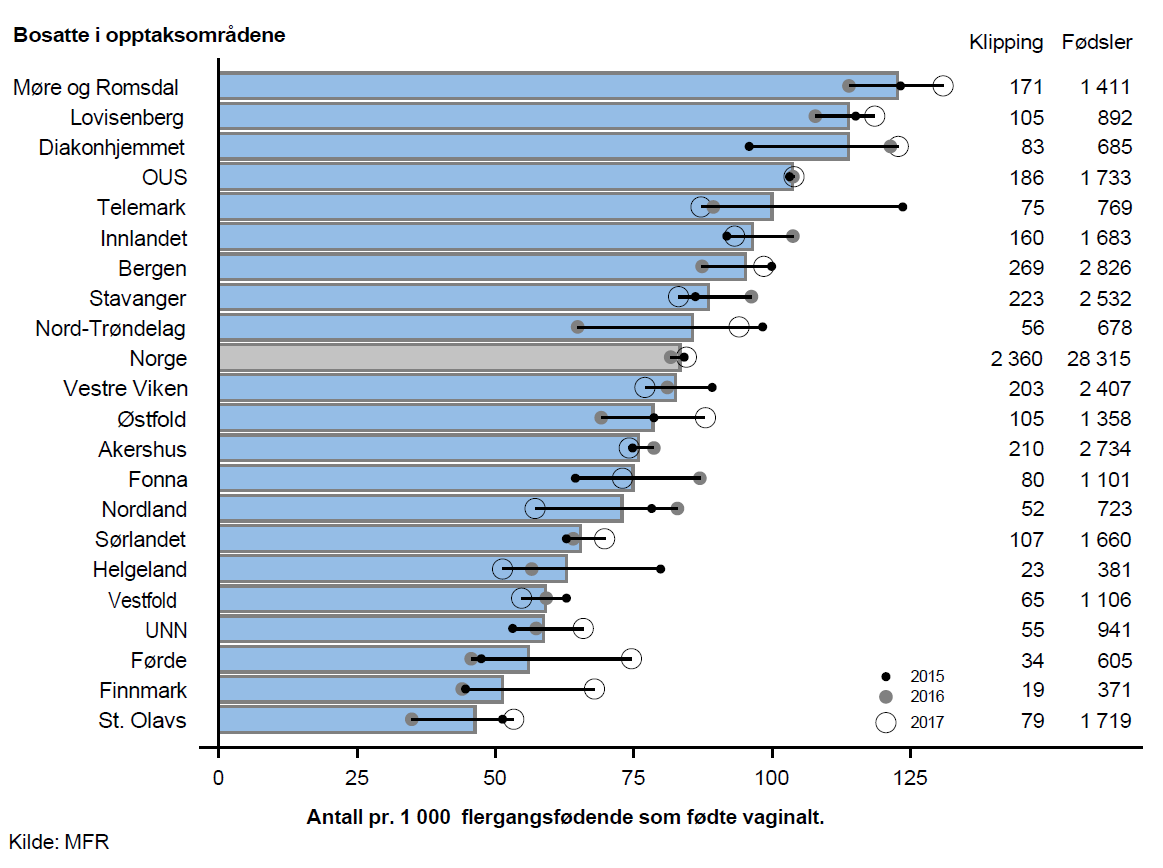
Kommentar
I Norge utføres det ca. 10 000 klippinger og det oppstår ca. 850 sfinkterrupturer pr. år. Det er ukjent hvor mange rupturer som forhindres ved å utføre klipping.
Mest aktuelle for klipping er tangfødsler og vaginale setefødsler som det er ca. 1 000 hver av pr. år. Volumet av klipping synes å være noe større enn det antatte behovet.
Det var moderat eller stor variasjon i forekomsten av klipping blant førstegangsfødende og flergangsfødende. Det var også tydelig samvariasjon mellom ratene for klipping hos førstegangsfødende og hos flergangsfødende i de ulike opptaksområdene (resultater vist i rapport). Siden det antas at behovetfor klipping er likt i hele landet tyder disse funnene på betydelig praksisvariasjon i bruk av klipping. Variasjonen anses som uberettiget.
Instrumentell vaginal fødsel
Instrumentell vaginal fødsel er forløsning med tang eller vakuum (sugekopp) og utføres av en fødselslege. Forløsning med tang eller vakuum brukes når det av ulike grunner er behov for å få barnet raskt ut, eller hvis fødselen tar lang tid, den fødende er utslitt og riene svekkes.
Bakgrunn
Vakuum er hyppigst i bruk og forutsetter rie-aktivitet og at den fødende er i stand til å presse, mens forløsning med tang er uavhengig av dette. Instrumentell vaginal fødsel er beheftet med risiko for komplikasjoner som sfinkterskade og vaginalrift hos mor og ansiktstraume hos det nyfødte barnet. I perioden 2015–2017 var andelen fødsler med bruk av tang som endte med en alvorlig fødselsrift (grad 3-4) 6,3 % for førstegangsfødende og 5,2 % for flergangsfødende. Andelen fødsler med bruk av vakuum som endte med en alvorlig fødselsrift i samme periode var 5,0 % for førstegangsfødene og 3,8 % for flergangsfødende.
Det er ingen holdepunkter for at instrumentell vaginal fødsel påvirker langtidsutfall hos barnet negativt.
Resultater
I perioden 2015–2017 var det årlig omlag 4 500 førstegangsfødende og 1 400 flergangsfødende som ble forløst ved hjelp av tang eller vakuum. Ca. 85 % av disse ble forløst med vakuum. Tangvar hyppigst i bruk i opptaksområdene Bergen og Fonna.
På landsbasis endte ca. 23 % av alle vaginale fødsler for førstegangsfødende med førløsning ved hjelp av tang eller vakuum, og det var betydelig variasjon mellom opptaksområdene. Av fødende bosatt i opptaksområdet Stavanger endte over dobbelt så mange med instrumentell vaginal fødsel som av fødende bosatt i opptaksområdet Vestfold. Andelen forløst med vakuum varierte fra 43,6 % i opptaksområdet Bergen til 99,7 % i opptaksområdet UNN.
For flergangsfødende endte ca. 5 % av alle vaginale fødsler med førløsning ved hjelp av tang eller vakuum, og også her var det betydelige forskjeller mellom opptaksområdene. Av fødende bosatt i opptaksområdet Stavanger endte over dobbelt så mange med instrumentell vaginal fødsel som av fødende bosatt i opptaksområdet Vestfold. Andelen forløst med vakuum varierte fra 50,7 % i opptaksområdet Bergen til 99,0 % i opptaksområdet UNN.
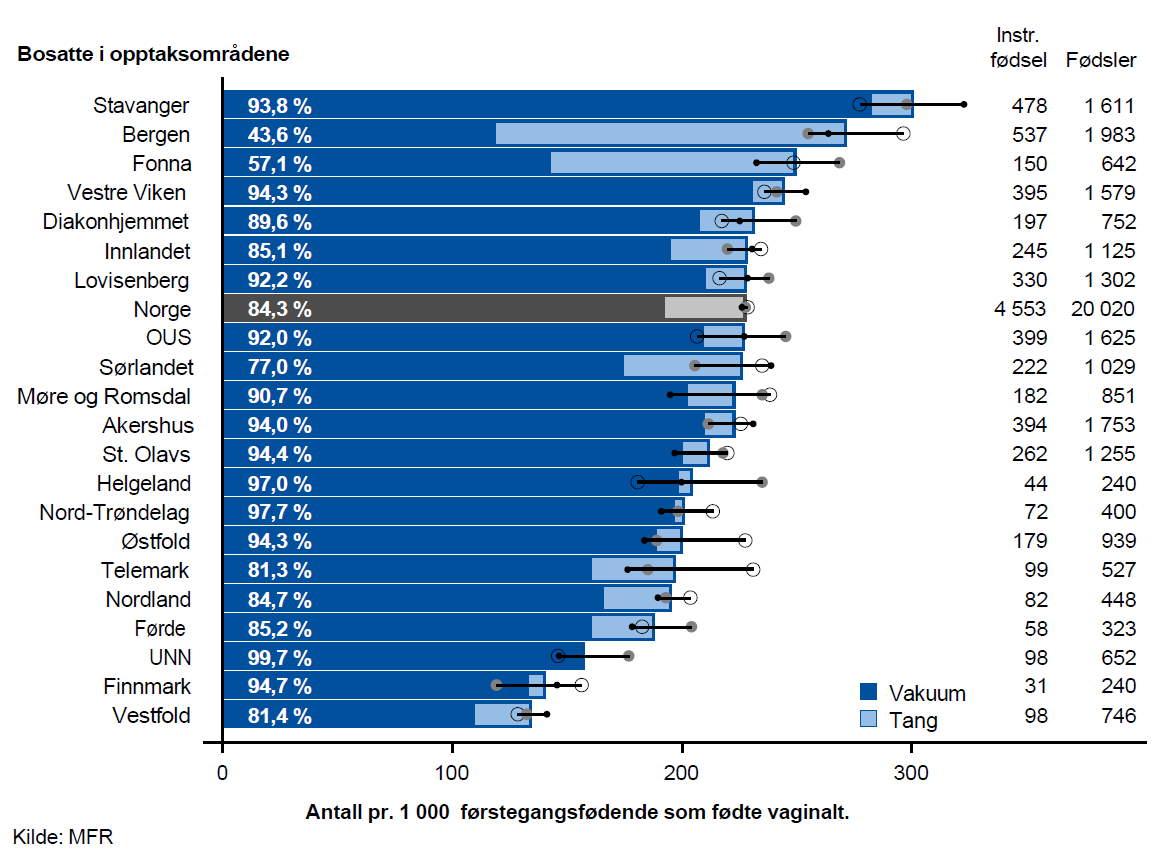
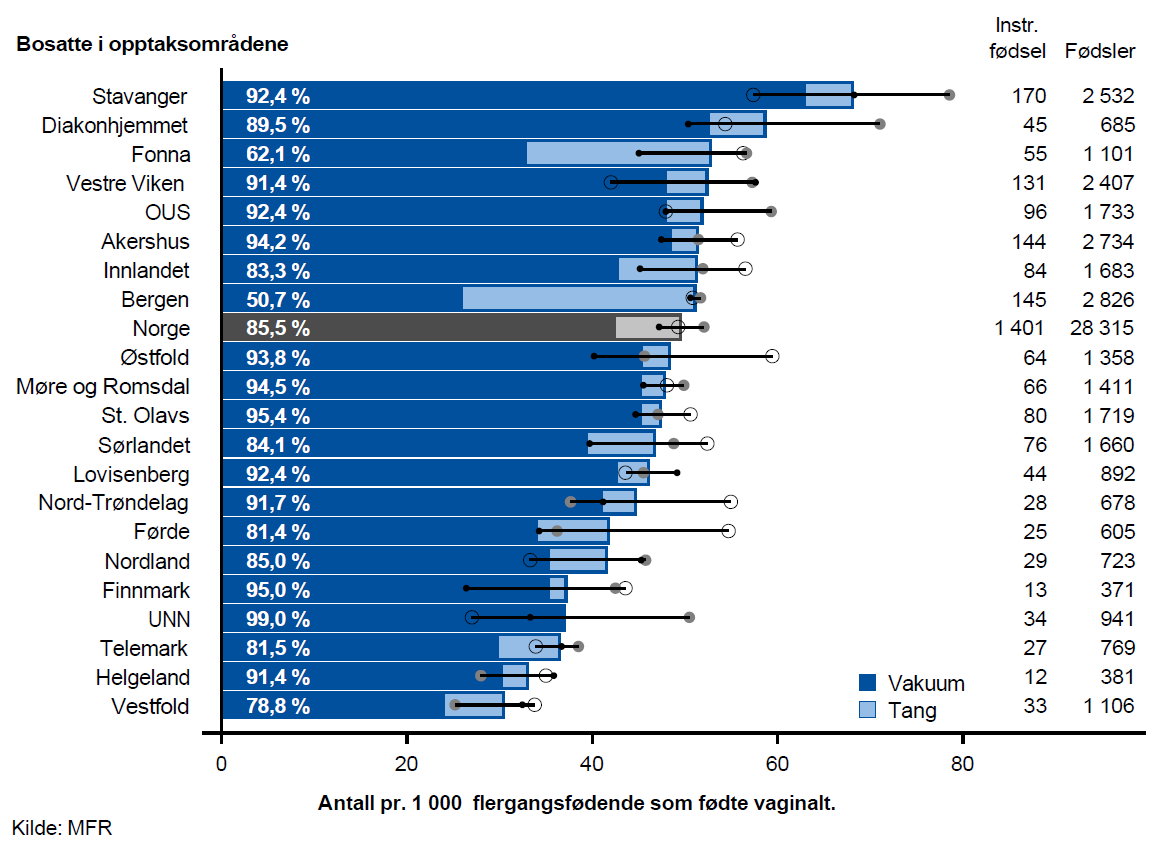
Kommentar
Det var klar samvariasjon mellom bruk av instrumentell vaginal fødsel hos førstegangsfødende og flergangsfødende. Videre hadde opptaksområder med lave rater for bruk av instrumentell vaginal fødsel generelt høyere rater for bruk av keisersnitt og omvendt. Dette tyder på at variasjonen i vesentlig grad er forårsaket av praksisvariasjon.
Den observerte variasjonen i bruk av instrumentell vaginal fødsel for førstegangsfødende anses som uberettiget. For flergangsfødende er variasjonen mer krevende å vurdere fordi omfanget er lavt og innslaget av tilfeldighet større. Vi mener likevel det er grunn til å stille spørsmål om den observerte variasjonen for flergangsfødende også kan være uberettiget.
Keisersnitt
Akutt keisersnitt utføres når det er risiko for barnets eller mors liv. Et planlagt keisersnitt utføres som oftest fordi det er identifisert risikofaktorer som kan gi uheldige konsekvenser under en vaginal fødsel. Sannsynligheten for keisersnitt som forløsningsmetode er høyest der barnet ligger i seteleie, ved flerlingefødsel og der det er utført keisersnitt ved tidligere fødsler.
Bakgrunn
Andelen fødsler forløst med keisersnitt har vært svært stabil i Norge de siste årene og var i 2016 ca. 16 %. Andelen økte kraftig fra 2 % på 1960-tallet til 16-17 % i 2006. Keisersnitt øker risiko for alvorlige, men sjeldne komplikasjoner. Det gir også økt risiko for komplikasjoner i senere svangerskap og økt sjanse (45 %) for keisersnitt i neste svangerskap. Flere studier antyder at keisersnitt har negative konsekvenser for barn som ligger i hodeleie, og positive konsekvenser for barn som ligger i seteleie.
Resultater
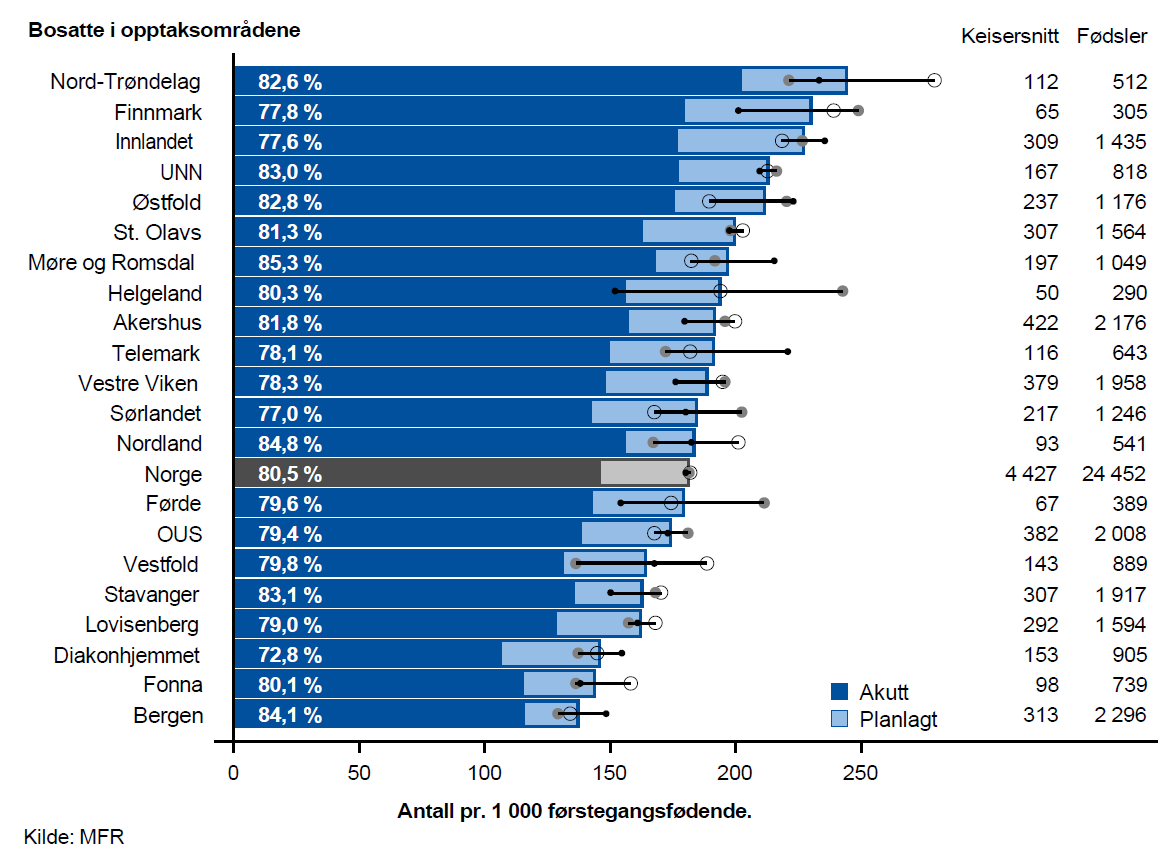
Totalt var omtrent en tredjedel av keisersnittene planlagte, dvs. at beslutningen ble tatt mer enn 8 timer før inngrepet. For føstegangsfødende var hvert femte keisersnitt planlangt, mens dette gjaldt annenhvert keisersnitt for flergangsfødende. For førstegangsfødende var det en moderat geografiskvariasjon i antall keisersnitt. Det ble utført omlag 80 % flere keisersnitt pr. 1 000 fødsler for fødende i opptaksområdet Nord-Trøndelag enn for fødende i opptaksområdet Bergen. Andelen akutte keisersnitt varierte fra 72,8 % for bosatte i opptaksområdet Diakonhjemmet til 85,3 % for bosatte i opptaksområdet Møre og Romsdal.
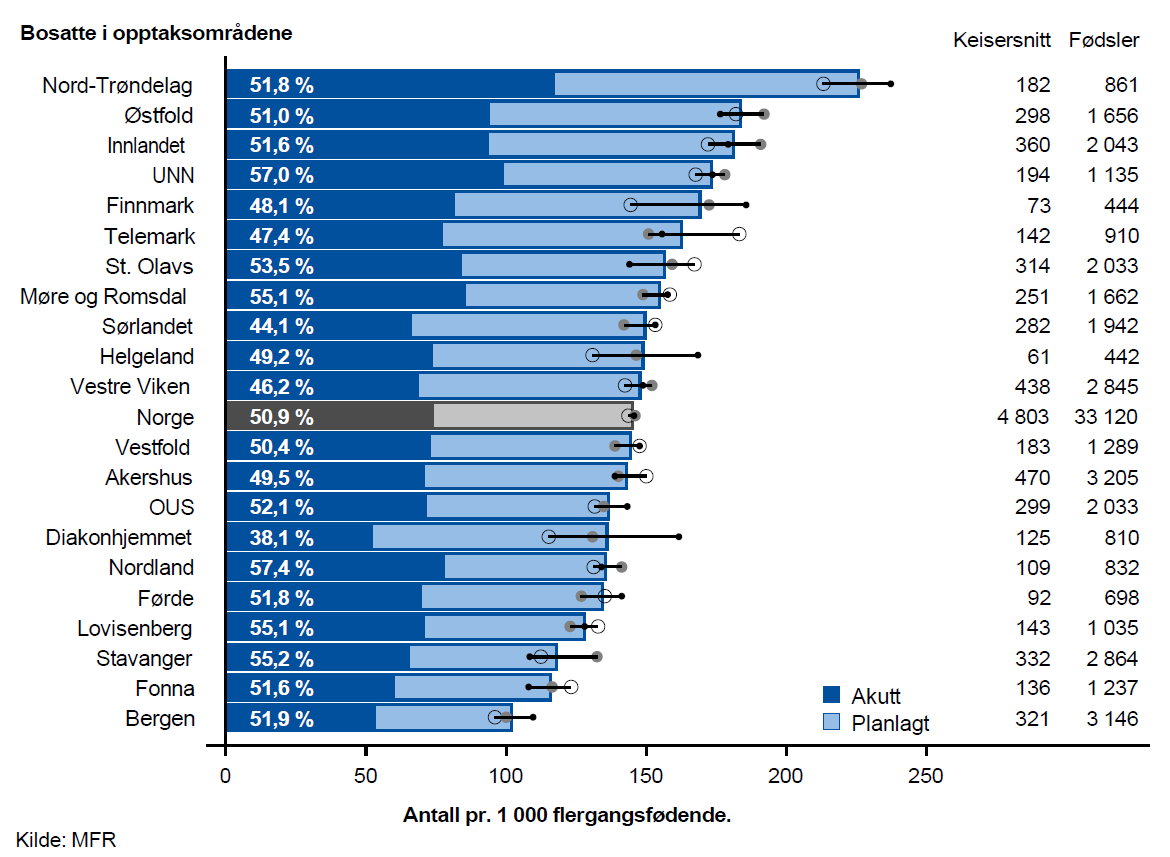
For flergangsfødende var den geografiske variasjonen i antall keisersnitt større. Det ble utført mer enn dobbelt så mange keisersnitt pr. 1 000 fødsler for fødende bosatt i opptaksområdet Nord- Trøndelag som for fødende bosatt i opptaksområdet Bergen. Ser man bort fra opptaksområdet Nord-Trøndelag var variasjonen moderat også for flergangsfødende. Andelen akutte keisersnitt varierte fra 38,1 % for bosatte i opptaksområdet Diakonhjemmet til 57,4 % for bosatte i opptaksområdet Nordland.
Kommentar
Det var klar samvariasjon mellom bruk av akutte keisersnitt hos førstegangsfødende og hos flergangsfødende; opptaksområdene med de høyeste ratene for førstegangsfødende var i all hovedsak blant de opptaksområdene som hadde de høyeste ratene for flergangsfødende. Det var også tydelig samvariasjon for planlagte keisersnitt.
Særlig for bosatte i opptaksområdene Diakonhjemmet, Bergen og Fonna var ratene for akutte keisersnitt lave. Sammenstiller man dette funnet med resultatene for instrumentell vaginal fødsel (tang eller vakuum), var det totalt sett liten variasjon for operative inngrep.
Dette tyder på at det er tilnærmet lik indikasjon for operativt inngrep ved akutt forløsning, men at det i de ulike geografiske områdene er ulike og tildels sterke preferanser for valg av metode.
Komplikasjoner
Omkring 60 - 80 % av alle fødsler hos første- og flergangsfødende gjennomføres uten større inngrep eller komplikasjoner. Men inngrep som keisersnitt, vakuum eller tang må noen ganger utføres for å berge liv eller unngå komplikasjoner på kort eller lang sikt. Komplikasjoner som lav Apgar-skår hos barnet og alvorlig blødning eller stor fødselsrift hos mor oppstår heldigvis sjeldent.
Bakgrunn
Apgar-skår er en vurdering av den nyfødtes tilstand like etter fødsel basert på hjertefrekvens, respirasjon, muskeltonus, hudfarge og respons ved stimulering. Vurderingen gjøres ett, fem og ti minutter etter fødsel. En skår mellom 7 og 10 anses som normal. En skår fra 4–6 krever umiddelbare tiltak, vanligvis med tilførsel av oksygen og pusteassistanse på maske. En nyfødt med Apgar-skår 0–3 er i behov av gjenoppliving.
For mor utgjør en alvorlig blødning over 1500 ml en fare for liv og helse. Å redusere omfanget av store fødselsrifter har vært et satsingsområde siden 2006, og andelen fødende som får slike rifter er redusert fra 3,2 % i 2006 til 1,7 % i 2017.
Resultater
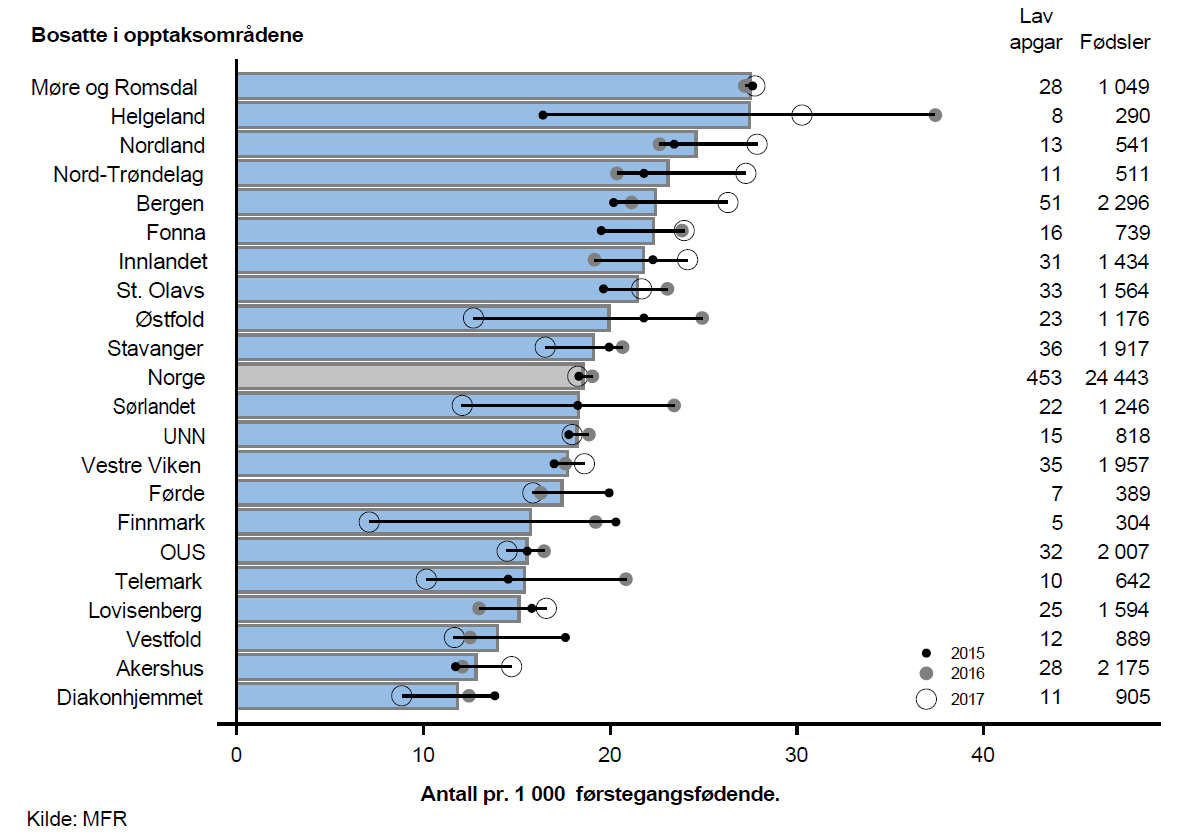
I perioden 2015–2017 var det årlig omlag 780 fødsler der barnet hadde Apgar-skår under 7 fem minutter etter fødselen. Av disse barna var ca. 450 født av førstegangsfødende (1,9 %) og ca. 330 født av flergangsfødende (1,0 %). Mye av den observerte variasjonen skyldes tilfeldigheter.
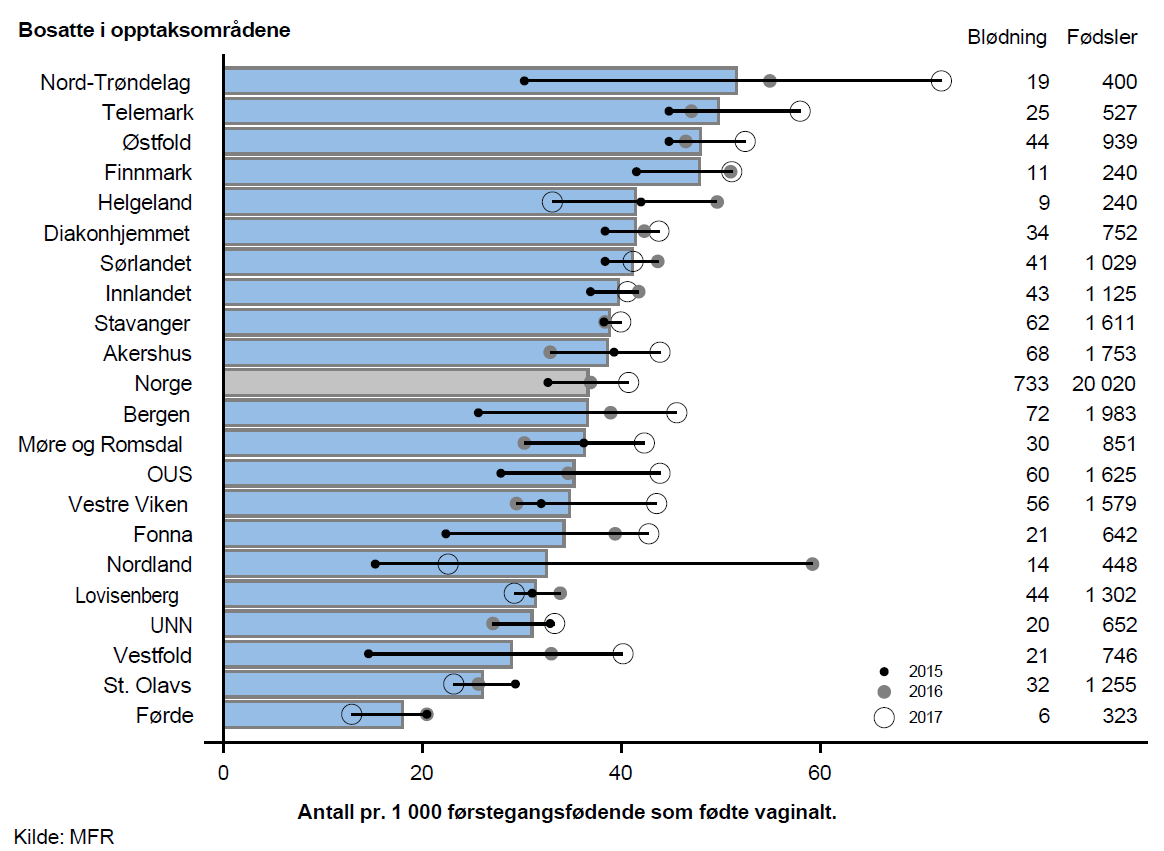
Rundt 3,7 % av førstegangsfødende og 2,2 % av flergangsfødende som fødte vaginalt, hadde alvorlige blødninger over 1 500 ml etter fødsel. Lav forekomst og betydelig årsvariasjon i ratenene innad i opptaksområdene tyder på at mye av den observerte variasjonen skyldes tilfeldigheter.
I perioden 2015–2017 fikk årlig i underkant av 600 førstegangsfødende (2,9 %) og omlag 250 flergangsfødende (0,9 %) en fødselsrift grad 3–4 (vist i rapport). Det stor variasjon fra år til år og et betydelig innslag av tilfeldig variasjon i forekomst av store fødselsrifter.
Kommentar
Komplikasjoner i forbindelse med fødsel, som lav Apgar-skår hos barn og alvorlige blødninger eller store fødselsrifter hos mor, er forholdsvis sjeldent forekommende i Norge.
Det lave antall hendelser gjør at ratene varierer fra år til år innad i mange opptaksområder. Til tross for tilfeldige svingninger hadde noen opptaksområder forholdsvis stabile rater i perioden. Fødeinstitusjoner tilknyttet opptaksområdene med stablit høye rater over tid bør vurdere ulike tiltak som har til hensikt å redusere antall fødselskomplikasjoner.
På grunn av lavt antallet hendelser, og stor tilfeldig variasjon, er det ikke mulig å påvise noen systematisk geografisk variasjon.
Barseltiden
Barseltiden varer fra fødsel og i omtrent seks uker. Det er tiden kroppen normalt bruker på å tilpasse seg fysisk og psykisk at svangerskapet er over, og at livet som småbarnsmor er begynt. Barselkvinner, deres nyfødte barn og familiene kan ha behov for tett oppfølging den første tiden.
Bakgrunn
Oppfølging i barseltiden er både knyttet til medisinske behov hos barselkvinnen og sårbarhet hos barnet som skal omstilles til livet utenfor livmoren og etablere en stabil ernæringssituasjon. Det er særlig viktig å fange opp og gi tilbud til kvinner og familier hvor det er risiko knyttet til psykisk helse, familie- og omsorgssituasjonen eller hvor andre forhold kan true stabilitet og god utvikling. Den nyfødte undersøkes med fokus på hofter, hjerte, hørsel og forekomst av sjeldne sykdommer ett til tre døgn etter fødsel.
For de fleste gjøres disse undersøkelsene mens mor og barn er på barselavdeling eller barselhotell i sykehus. Noen sykehus praktiserer ordningen med ambulant fødsel, hjemreise få timer etter fødselen, og følges opp ved jordmor, helsesykepleier og barselpoliklinikk. Fra 1999 til 2017 sank liggetiden for fødende på sykehus fra 4,1 til 2,8 døgn.
Resultater
Årlig hadde barselkvinner 11 000 kontakter med fastlege/legevakt og 25 000 polikliniske kontakter i spesialisthelsetjenesten. Barselkvinner bosatt i opptaksområdet Bergen hadde nesten 4 ganger så mange kontakter pr. 1000 barselkvinner med fastlege/legevakt og spesialisthelsetjenesten som barselkvinner bosatt i opptaksområdet Stavanger. Ser man bort fra de to opptaksområdene med høyeste rater, var variasjonen fortsatt stor.
Fra og med 2017 rapporterte norske kommuner om antall hjemmebesøk utført av jordmor, i 2017 innen ett-to døgn og i 2018 innen tre døgn, etter hjemkomst fra føde- og barselavdeling. Det varstor geografisk variasjon i antall hjemmebesøk. Fem ganger så mange pr. 1000 barselkvinner bosatt i opptaksområdet Førde fikk hjemmebesøk av kommunal jordmor sammenliknet med barselkvinner bosatt i opptaksområdet Stavanger.
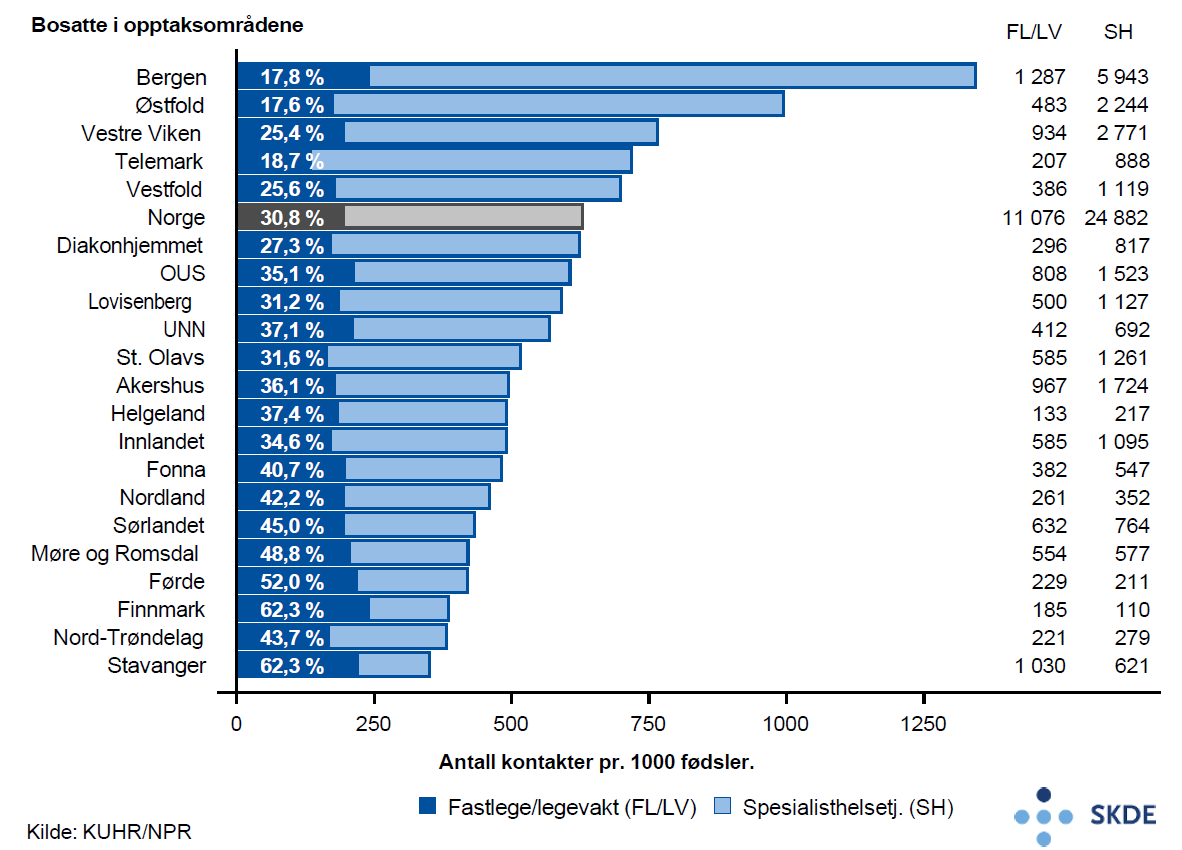
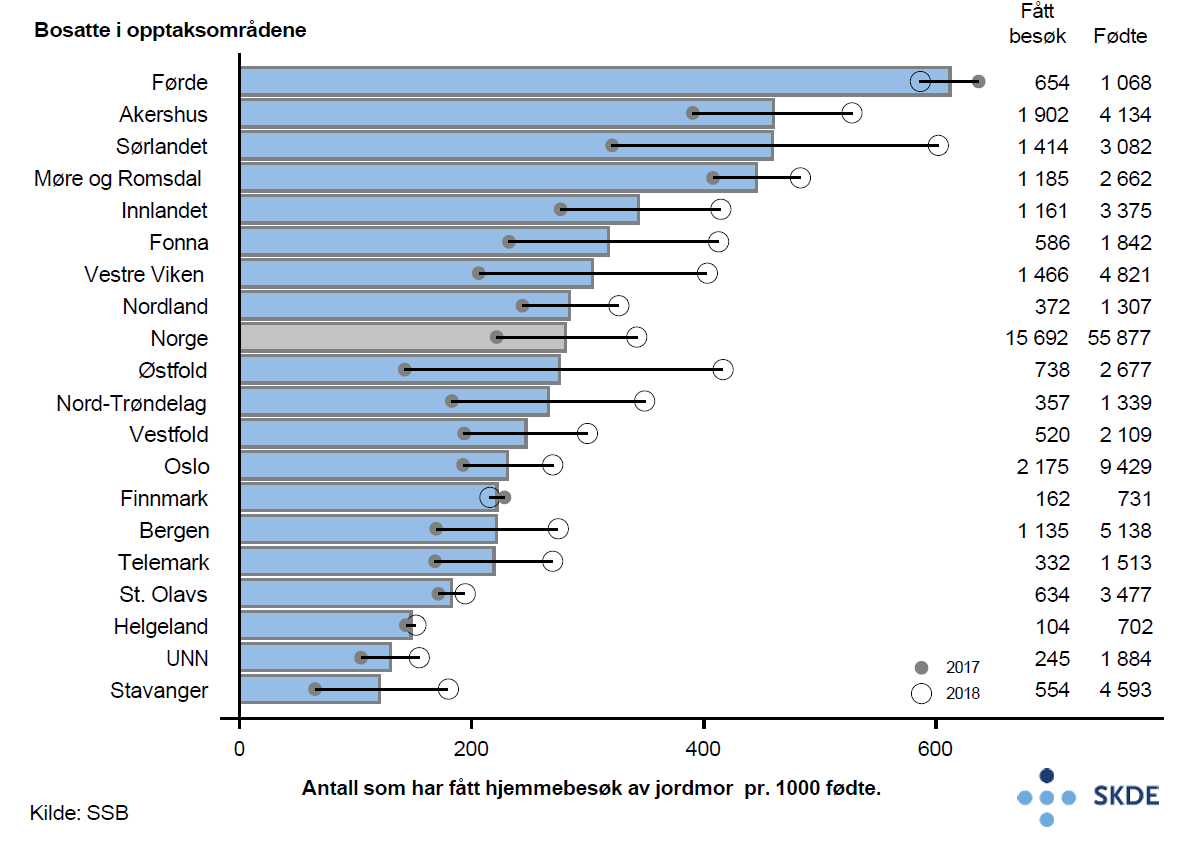
Kommentar
Resultatene for mor og barn i barseltid er preget av stor geografisk variasjon. Dette gjelder både bruk av spesialisthelsetjenesten og bruk av den kommunale jordmortjenesten. Dette kan tyde på at ansvarsfordelingen mellom helseforetak ogkommune ikke er avklart og tydelig slik Helse- og omsorgstjenesteloven krever.
Brukerundersøkelser viser at kvinners erfaringer fra fødeavdelingen er mer positive enn erfaringene fra barseloppholdet. Samtidig rapporterer Ammehjelpen om økende etterspørsel etter Ammehjelpens frivillige tjenester. Ser man disse resultatene under ett kan det se ut som at oppfølgingen av mor og barn i barseltiden ikke er like høyt prioritert, eller like godt organisert, som oppfølgingen av mor og barn gjennomsvangerskap og fødsel.
Den observerte geografiske variasjonen vurderes som uberettiget og vi mener det er grunnlag for å stille spørsmål ved om barselkvinner får et godt og likeverdig helsetilbud uavhengig av bosted.



